【编者按】Purtscher’s 视网膜病变是一种很少见的疾病,多发生于外伤病人。美国北卡罗莱纳州W.G. Hefner退伍军人医疗中心Ania M. Hamp等人在2014年2月份《Journal of Optometry and Vision Science》上报道了1例继发于急性胰腺炎的双眼Purtsc her’s视网膜病变的病例。
病例
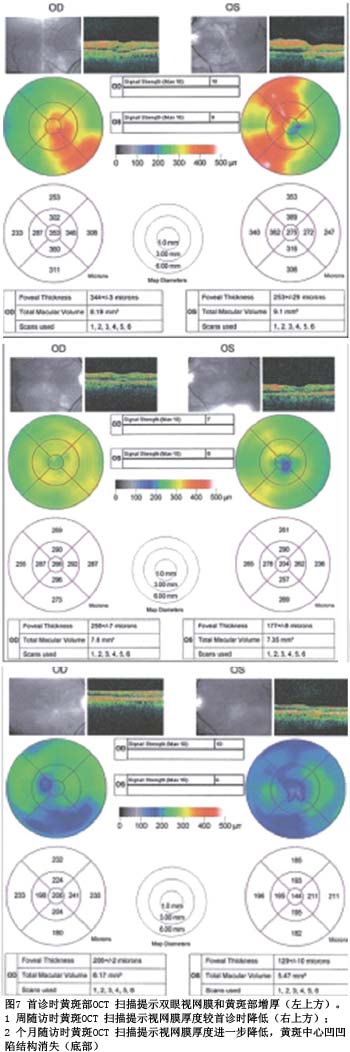
患者,57 岁,男,白种人,因双眼严重的视力下降来我院就诊。患者诉1 周前因酗酒继发急性胰腺炎住院治疗时突然出现双眼视力下降,患者提及住院第2 天就自觉“ 眼前有黑洞” ,否认视力下降前出现眼前闪光感、飞蚊症或视物变暗。同时,患者没有既往视力下降发作史。尽管患者诉“ 经典的” 后背部及腹部胰腺炎疼痛史,但他否认任何的眼部疼痛。患者主观评价疼痛处于7 分( 1 - 10 分标准)的状态。患者医学既往史包括高血脂、高血压、抑郁症、食管裂孔疝,还有上述的与酗酒有关的胰腺炎,既往无自身免疫疾病史,也否认皮疹及关节疼痛病史。既往无放射物接触史或者糖尿病史。尽管患者存在药物及酒精滥用史,患者称目前他仅喝酒,并未服用任何非法药物。患者承认酗酒40余年,经常“ 每天一瓶伏特加和几杯啤酒” ,发病当天也是这样。因急性胰腺炎入院当天,患者血酒精浓度为0.20% ,关于苯二氮、鸦片类、苯异丙胺、可卡因、大麻素类药物筛查均阴性。治疗药物包括氟西汀、加巴喷丁、雷尼替丁、纳曲酮、硫胺素和叶酸。患者住院期间对于其躯体疼痛给与支持性治疗。住院3 d 出院后患者即来到退休军人医疗中心进行眼科检查。患者下午测血压为177/105 mmHg,脉搏为79 次/ m i n 。患者诉他来眼科诊所检查的当天上午并未服用阿替洛尔,最后一次服用阿替洛尔的时间也在来眼科诊室2 4 h 之前。同时,患者仍诉疼痛,并且由于视力下降而十分焦虑,这种情况可能导致血压读数升高。通过查阅患者近几年的血压记录发现患者多数时间血压保持在140/90 mm Hg以下。患者既往在我院的实验室检查结果提示HIV阴性(3个月前),丙肝抗体阴性(5个月前), RPR 阴性( 2 个月前),近期全血测试结果未发现有价值的线索,脂肪酶和淀粉酶同时增高,为诊断胰腺炎提供了依据。最佳矫正视力为右眼20/100,左眼20/50,针孔视力无提高。左右眼屈光度数分别为plano - 1.00X100和-0.75 -1.00X080。患者左眼MG(+)。Goldmann眼压计测量发现患者双眼眼压均为2 0 m m H g ,眼前节检查未见明显异常,双眼晶状体稍有核硬化表现。散瞳查眼底发现双眼视盘及血管弓周围出现视网膜间棉绒斑,双眼视网膜静脉扩张,动脉变化不明显,后极部多处视网膜内出血,左眼视盘上方网膜为著。虽然视盘周围可见出血及水肿组织,视盘边界仍清,未见苍白(见图6)。左眼黄斑部色素紊乱, O C T 黄斑部层扫瞄发现黄斑中心凹厚度为275μm,左眼上方和下方以及右眼下方网膜厚度增加,右眼黄斑中心凹厚度为3 5 3 μm(见图7)。正常黄斑中心凹厚度测量值为182 ± 23μm。
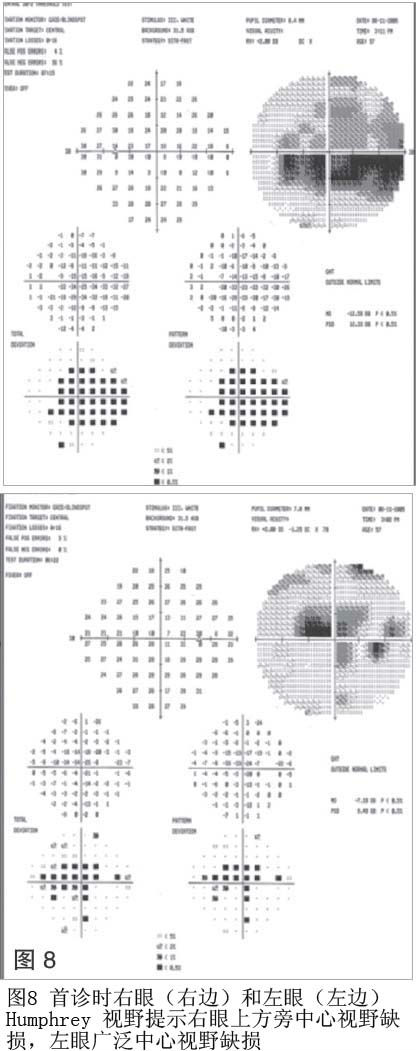
Humphrey 30-2视野检查提示右眼旁中心视野缺损,上方视野为著。尽管患者左眼的视野检查可靠性低,但仍提示更加广泛的涉及四个象限的中央视野缺损,甚至可以到3 0 - 3 视野的鼻侧边缘(见图8)。通过病史和实验室检查,引发患者视网膜病变的其他原因有,如射线、HIV、恶性高血压、通过感染素治疗的肝炎、自身免疫疾病、糖尿病、血管阻塞、血液病以及梅毒均被排除,患者被诊断为继发于急性胰腺炎的双眼Purtscher’s视网膜病变。已告知患者出现视力下降与酒精引发的胰腺炎之间的关系,强烈建议患者戒酒。为了排除糖尿病的可能性或评估糖尿病潜在的全身炎症严重度,还做了以下检查: C B C 、红细胞沉降率、C 反应蛋白、血糖及糖化血红蛋白。告知患者视力症状完全缓解的未知性。患者已预约1周内的荧光素眼底血管造影以及随访时间,并转诊至医院的评估部门。患者糖化血红蛋白及血糖结果未见异常(4.4% 和137mg/dl), CBC也未见异常。C反应蛋白1 : 32 阳性,红细胞沉降率仅有轻度升高(31mm/h)。在评估部门检验发现患者血清淀粉酶和脂肪酶有所提高,其中血清淀粉酶 597IU/L(参考值: 25 ~125IU/L),脂肪酶973 U/L (参考值:22~51U/L),提示患者仍有活动性的胰腺炎。因此患者开始限制酒精摄入,并提高雷宁替丁的剂量,服用曲马多后离院。
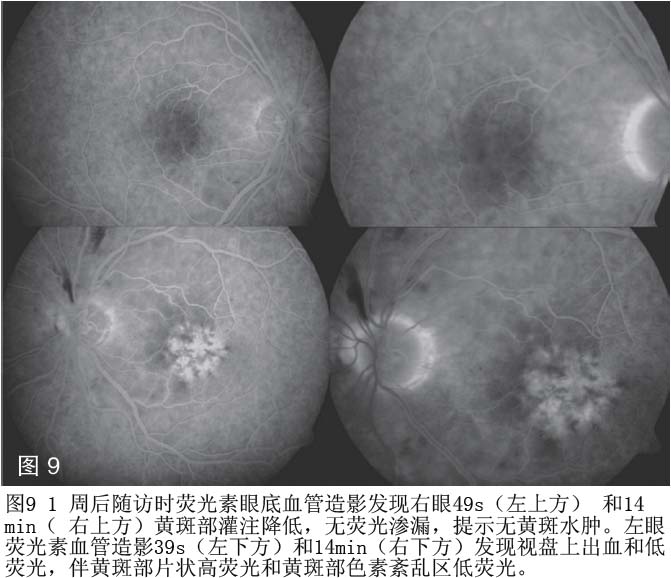
患者出院1周后随访诉视力无明显提高。左右眼最佳矫正视力分别为20/50和20/80,和首诊时结果相似,针孔实验视力无提高。瞳孔放大眼底检查提示双眼后极部临床表现有所缓解,与首诊时相比棉绒斑减少(见图6)。黄斑OCT层扫瞄提示厚度降低,右眼黄斑中心凹厚度下降87μm,左眼下降71μm(见图7)。荧光素眼底血管造影未提示黄斑区荧光渗漏(见图9)。患者右眼黄斑低灌注区面积增加。黄斑厚度增加区域与视网膜棉绒斑及水肿区域相对应,提示黄斑区厚度增加缘于低灌注,而不是液体渗漏。造影图上显示部分区域高荧光与视网膜色素上皮层萎缩相关。患者检查配合良好,并预约了下次随访时间,并告知视力下降时及时就诊。
患者出院2个月后随访诉尽管双眼视物中央区有褪色现象,但视力有所好转。最佳矫正视力分别为右眼20/30+3,左眼20/30+1,针孔实验视力无提高。屈光度数较前次仅有微小变化(右眼:- 1.00-1.25 X080, 左眼: -0.25- 1.00X115)。散瞳眼底检查发现棉绒斑和厚度增加区域基本缓解(见图6)。黄斑O C T也证实了这个情况(见图7),与首诊相比,右眼黄斑中心凹厚度减少147μm,左眼减少131μm 。10 - 2 Humphrey视野提示旁中心暗点,提示Purtscher’s视网膜病变可能有持续性后遗症。
讨论与结论
目前猜想Purtscher’s视网膜病变的发病机制与胰腺炎导致的的活化蛋白酶的释放有关。总而言之,继发于急性胰腺炎的Purtscher’s视网膜病变的视力预后大不相同,而且难以预测。
Purtscher’s视网膜病变是一种很少见的疾病,多发生于外伤病人。但Purtscher’s视网膜病变也有见于其他全身系统疾病而无外伤史的患者。多边形片状视网膜棉绒斑及视网膜内出血是Purtscher’s视网膜病变的特征性表现。可以激活补体级联效应的全身系统疾病,如急性胰腺炎,可能引起毛细血管前小动脉的阻塞,从而导致双眼视力下降及视野缺失。发现引发Purtscher’s视网膜病变潜在性的因素十分重要,这样才能正确地诊断并且尽可能地减少损伤。